A hérnia de disco denominada ainda como prolapso, ruptura e extrusão de disco, acontece devido à degeneração do disco, provocada pelo aumento da fadiga e carga mecânica. Que leva o anel a ficar mais fibroso e o núcleo passa a empurrá-lo para o canal medular e gera um desconforto significativo na vida do indivíduo acometido, em razão do impacto nos nervos da medula espinhal, o que pode causar fraqueza, dor, dormência e formigamento.
Uma hérnia de disco compromete a qualidade de vida do indivíduo devido ainda à sua relação existente com o nervo ciático que, por sua vez, perpassa por toda a coluna vertebral, até atrás da perna. Caso esse nervo seja comprometido, isso pode provocar graves problemas para realizar movimentos como levantar, caminhar, inclinar e virar a parte de cima do corpo, além de provocar muito desconforto na extremidade inferior.
Degeneração do disco – Hérnia de disco
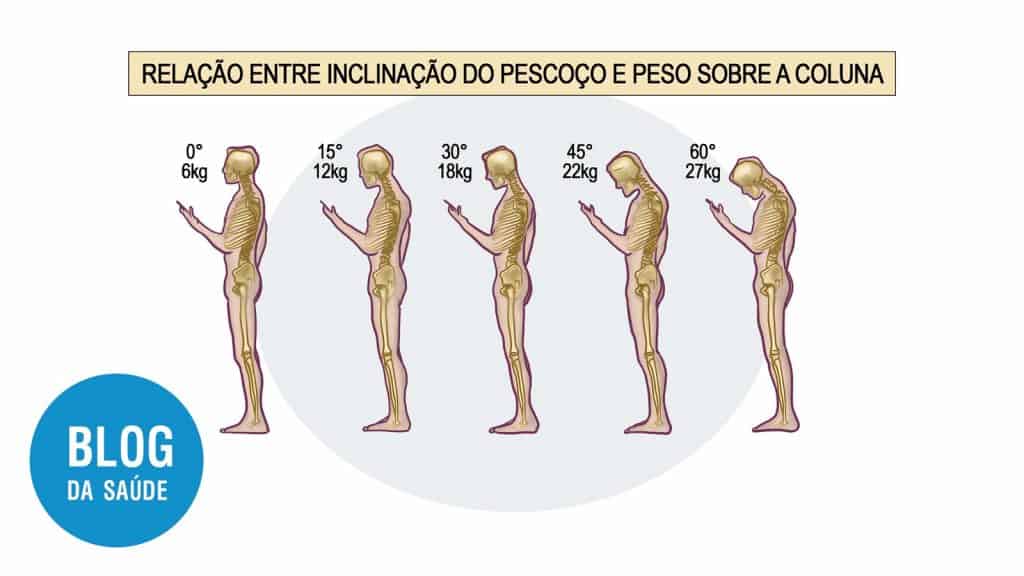
A degeneração do disco é o fator basilar que sugere a base patogênica para a hérnia, fator que envolve a diminuição do teor de água ou umidade no anel fibroso e no núcleo pulposo, perda da elasticidade do núcleo pulposo e incidências de fissuras anelares concêntricas.
As causas da hérnias de disco podem envolver lesões traumáticas cumulativas ocasionadas por repetições físicas e trabalho, sedentarismo, agachamento e esportes.
Fatores de risco para hérnia de disco
Outros fatores como anomalias lombossacrais congênitas, deformidades de hemivértebras, de articulação facetária e assimetria do processo articular podem aumentar a pressão do disco intervertebral, deixando o indivíduo vulnerável à degeneração e, portanto, à lesão. Ainda tem os fatores genéticos que incluem receptores de vitamina D, codificação de proteínas estruturais, metaloproteinases de matriz, fatores de crescimento e de apoptose.
Também são considerados fatores associados à hérnia de disco, condições como diabetes, gestação, obesidade, hiperlipidemia, tabagismo e infecção.
Aonde a hérnia de disco é mais comum?
A hérnia de disco é mais comum na coluna lombar, seguida pela coluna cervical. Há uma maior incidência de hérnia de disco na coluna lombar e cervical dado às forças biomecânicas na parte flexível da coluna.
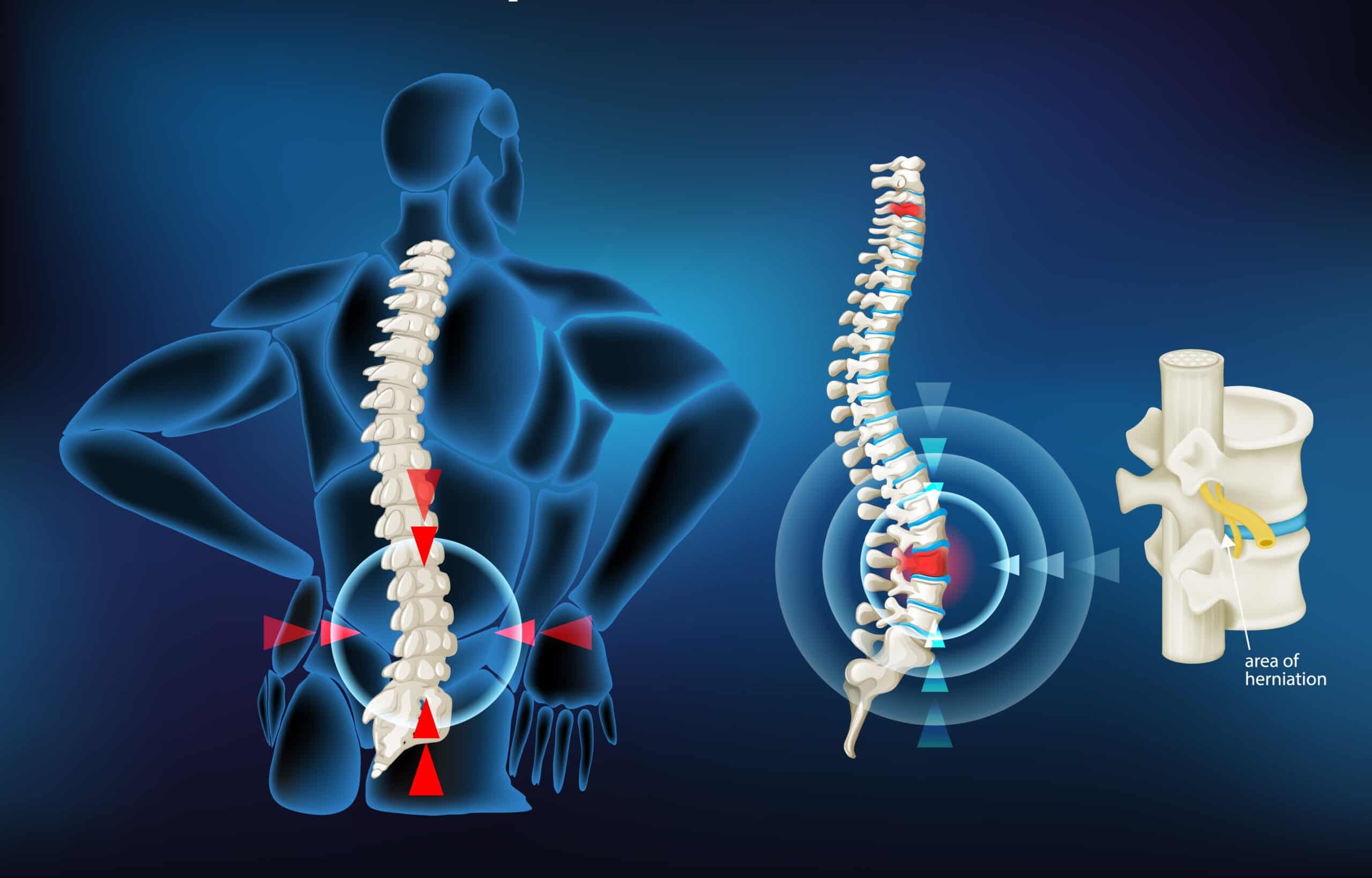
Diagnóstico de hérnia de disco
Hérnia de disco na coluna cervical
Na coluna cervical, a C6-7 é a hérnia de disco mais comum que causa sintomas, especialmente radiculopatia. No exame físico, atenção especial às fraquezas e distúrbios sensoriais e sua distribuição de miótomos e dermátomos, bem como deve-se estar alerta à qualquer sinal de disfunção da medula espinhal. Deve-se observar ainda se houve algum tratamento anterior. Apresenta-se no Quadro 1, achados típicos de lesão do nervo solitário por compressão por hérnia de disco na coluna cervical, cujas informações podem contribuir para fazer o seu diagnóstico.
Quadro 1: Achados típicos de lesão do nervo solitário por compressão por hérnia de disco na coluna cervical
| C5 Nervo – dor no pescoço, ombro e escápula, dormência lateral do braço, fraqueza na abdução do ombro, rotação externa, flexão do cotovelo e supinação do antebraço. Reflexos afetados: bíceps e o braquiorradial. |
| C6 Nervo – dor no pescoço, ombro, escápula e lateral do braço, antebraço e mão, junto a dormência lateral do antebraço, polegar e dedo indicador. Fraqueza durante a abdução do ombro, rotação externa, flexão do cotovelo e supinação e pronação do antebraço. Reflexos afetados: bíceps e o braquiorradial. |
| C7 Nervo – dor no pescoço, ombro, dedo médio e dormência da palma. Fraqueza no cotovelo, punho extensão radial, pronação do antebraço e flexão do punho. Reflexo afetado: tríceps. |
| C8 Nervo – dor no pescoço, ombro e antebraço medial, com dormência no antebraço medial e na mão medial. A fraqueza durante a extensão do dedo, extensão do punho (ulnar), flexão distal do dedo, extensão, abdução e adução, junto a flexão distal do polegar. Nenhum reflexo é afetado. |
| Nervo T1 – dor no pescoço, braço medial e antebraço, dormência no braço anterior e antebraço medial. A fraqueza na abdução do polegar, flexão distal do polegar, abdução do dedo e adução. Nenhum reflexo é afetado. |
Hérnia de disco na coluna torácica
A degeneração do disco intervertebral pode causar a síndrome da dor discogênica torácica. As lesões do disco torácico afetam especialmente a parte inferior da coluna torácica. São comuns incidências abaixo de T8, e T11-T12. A maior parte das hérnias discais torácicas são assintomáticas. Opostamente às hérnias discais lombares e cervicais, as hérnias discais torácicas evidenciam sintomas atípicos e por vezes é um diagnóstico de exclusão. Os pacientes podem apresentar alterações sensoriais. Achados graves envolvem anomalias cardiovasculares, distúrbios da marcha e paralisia. Sugere-se observar se houve algum tratamento anterior.
Hérnia de disco na coluna lombar
A hérnia de disco na espinha lombar apresenta sintomas, como anormalidades sensoriais e motoras localizadas a um miótomo específico. A dor começa e se irradia. Um exame neurológico ajuda a localizar o grau da compressão. A perda sensorial, fraqueza, localização da dor e perda de reflexos encontram-se relacionados. Sugere-se observar se houver algum tratamento anterior. O Quadro 2 expõe achados típicos de lesão do nervo solitário dado à compressão por uma hérnia de disco na coluna lombar, informações estas que podem contribuir para proceder o seu diagnóstico.
Quadro 2. Achados típicos de lesão do nervo solitário dado à compressão por uma hérnia de disco na coluna lombar
| Nervo L1 – dor e perda sensorial na região inguinal. É rara a fraqueza da flexão do quadril. Nenhum reflexo de estiramento é afetado. |
| Nervos L2-L3-L4 – dor nas costas irradiando para a parte anterior da coxa e parte medial da perna, perda sensorial na parte anterior da coxa e por vezes na parte medial da perna. Fraqueza na flexão e adução do quadril e na extensão do joelho. Reflexo patelar reduzido. |
| L5 Nervo – dorso que irradia para a nádega, coxa lateral, panturrilha lateral e dorso do pé, hálux. Perda sensorial na panturrilha lateral, dorso do pé, espaço entre o primeiro e o segundo dedo do pé, Fraqueza na abdução do quadril, flexão do joelho, dorsiflexão do pé, extensão e flexão dos dedos do pé, inversão e eversão do pé, redução do reflexo semitendinoso/semimembranoso. |
| S1 Nervo – dorso que irradia para a nádega, lateral ou posterior da coxa, posterior da panturrilha, lateral ou plantar do pé. Perda sensorial na panturrilha posterior, aspecto lateral ou plantar do pé. Fraqueza na extensão do quadril, flexão do joelho, flexão plantar do pé. Tendão de Aquiles. Nádega medial, região perineal e perianal. A fraqueza pode ser mínima, com incontinência urinária e fecal e disfunção sexual. |
| S2-S4 Nervos – dor sacral ou glútea que irradia para a face posterior da perna ou períneo, déficit sensorial na nádega medial, região perineal e perianal; bulbocavernoso ausente. Reflexo de piscadela anal. |
Teste de elevação da perna estendida: paciente em decúbito dorsal, eleva-se devagar a perna do paciente em um ângulo crescente, mantendo-a reta na articulação do joelho. O teste é positivo diante de dor e parestesia características do paciente.
Teste de elevação da perna estendida contralateral (cruzado): paciente deitado em decúbito dorsal eleva-se a perna assintomática. O teste é positivo se a manobra provocar a dor e parestesia características do paciente. Esse teste apresenta especificidade > 90%.

Quanto tempo leva para melhorar os sintomas?
A maioria dos pacientes com sintomas relacionados a uma hérnia de disco aguda tem o problema resolvido entre de 8 a 12 semanas sem tratamentos específicos. Mas, pacientes com exame neurológico anormal ou refratários a tratamentos conservadores necessitam de avaliação e tratamentos adicionais.
Exames para diagnóstico de hérnia de disco
Raio-X: Acessíveis às clínicas e ambulatórios o Raio x é usado para avaliações de qualquer instabilidade estrutural. Se o raios-x mostrar uma fratura aguda, parte-se para investigar via tomografia computadorizada (TC) ou ressonância magnética (RM).
Tomografia computadorizada: permite visualizar estruturas ósseas na coluna. Mostra ainda hérnias de disco calcificadas. Mas, não é tão acessível quanto o Raio-x. Entretanto, convém mais do que a ressonância magnética. Em pacientes com dispositivos implantados, a mielografia por TC pode ser feita para obter a imagem da hérnia de disco.
Ressonância Magnética: trata-se de um estudo provido de maior sensibilidade para visualizar a hérnia de disco, cujos achados irão ajudar os cirurgiões a fazer o planejamento dos procedimentos possivelmente necessários.
Diagnóstico diferencial de hérnia de disco
Os diagnósticos diferenciais para uma hérnia de disco compreendem as seguintes condições.
- Abscesso epidural
- Amiotrofia diabética
- Cisto discal
- Cisto sinovial
- Dor nas costas mecânica
- Estenose espinhal degenerativa
- Hematoma epidural
- Metástase
- Neurinoma
- Osteófitos
- Síndrome da cauda equina
Tratamentos conservadores
Grande parte dos casos de hérnia de disco se resolve em algumas semanas após iniciar os sintomas. Mas, as radiculopatias cervicais e lombares agudas procedentes de uma hérnia de disco devem receber tratamentos não cirúrgicos, como:
- Anti-inflamatórios não-esteroidais – AINEs
- Analgésicos comuns: para alívio da dor
- Fisioterapia: não é recomendada no começo dos sintomas, torna-se necessário aguardar ao menos três semanas, esse recurso é ótimo para manejar a dor incapacitante.
- Analgésicos opioides: são garantidos para casos de dor intensa, mas devem ser prescritos pelo menor tempo possível.
- Injeções epidurais translaminares e bloqueios seletivos de raízes nervosas: são para sintomas que persistem por mais de quatro a seis semanas (segunda linha).
- Consulta cirúrgica reserva-se aos pacientes que não correspondem ao tratamento conservador ou pacientes com déficits neurológicos.
- Acupuntura, antidepressivos, morfina e psicoterapia, podem ser grandes aliados ao tratamento de hérnia de disco, mas, sugerem-se que o melhor tratamento para uma hérnia de disco incide em combinar neurociência e biomecânica, que promove maior controle e estabilização articular, de forma a reduzir a irritação mecânica que gera à dor.
Tratamento cirúrgico
O tratamento cirúrgico é proposto apenas como último recurso, os procedimentos cirúrgicos para uma hérnia de disco compreendem Laminectomias com discectomias para área cervical ou lombar. Um paciente com hérnia de disco na coluna cervical pode ser tratado, através de uma abordagem anterior que envolve descompressão cervical anterior e fusão.
Uma alternativa de troca de disco artificial pode ser avaliada. Outros procedimentos cirúrgicos alternativos para a coluna lombar abrangem uma abordagem lateral ou anterior que demanda discectomia total e fusão. Os benefícios do tratamento cirúrgico são moderados, cuja tendência é diminuir com o passar do tempo após a realização da cirurgia.
Ressalta-se juntamente que a hérnia de disco torácica é uma doença rara e tecnicamente muito desafiadora para os cirurgiões, pois são vários os métodos disponíveis para o seu tratamento, mas que podem envolver distúrbios neurológicos, probabilidade de lesão iatrogênica do cordão e complicações relacionadas as abordagens cirúrgicas.
Atualmente, pode-se contar com as cirurgias minimamente invasivas incorporadas no manejo de distúrbios da coluna, cujos cirurgiões devem estar cientes que o manejo dessas condições é raro e difícil. Mesmo assim, os resultados da cirurgia minimamente invasiva para essas condições são comumente favoráveis. Lembrando-se que a localização da hérnia é um fator relevante para fazer o planejamento cirúrgico.
Cita-se ainda um estudo que buscou determinar taxas de complicações cirúrgicas, reoperações e readmissões após cirurgia de hérnia de disco lombar e investigar o impacto de fatores sociodemográficos e comorbidade no percentual de eventos adversos.
Os dados de operações de hérnia de disco lombar foram retirados de um grande banco de dados médicos de procedimento e diagnóstico de todos os hospitais públicos da Noruega de 1999 a 2013. Os dados apontam que de 34.639 operações, 2,7% tiveram uma complicação cirúrgica, 2,1% tiveram cirurgia repetida em 90 dias, 2,4% tiveram reinternação não cirúrgica em 90 dias, e 6,7% evidenciaram pelo menos um desses eventos adversos que foram associados à idade avançada e comorbidade.
Os autores desse trabalho concluíram que as complicações cirúrgicas são menos constantes do que os mesmos pressupunham a priori. As associações entre as características sociodemográficas do paciente e eventos adversos são limitadas.
Complicações e prognóstico
Uma hérnia de disco pode apresentar complicações como o desenvolvimento de dor crônica nas costas. Alguns casos sintomáticos de hérnias de disco podem provocar até incapacidade laboral. São raros os casos não tratados que causam danos duradouros nos nervos na compressão severa da raiz nervosa. A maior parte das discectomias é bem-sucedida na restauração cirúrgica, entretanto, certos casos demandam repetir a intervenção. São raras as ocorrências de complicações graves de cirurgia ou procedimentos de intervenção, entretanto casos de paralisia e morte vem sendo mostrados na literatura.
No prognóstico do tratamento da hérnia de disco, grande maioria do casos responde ao tratamento conservador. Alguns pacientes sentem dor nas costas por um ano. Muitos casos são assintomáticos, dos casos sintomáticos a maior parte se resolve em seis semanas após a lesão. A cirurgia pode promover uma recuperação mais rápida da hérnia de disco sintomática, porém os resultados são análogos ao tratamento conservador em um ano de pós-operatório.
A partir das considerações teóricas aqui apresentadas foi possível vislumbrar que a hérnia de disco é uma enfermidade comum no contexto clínico, mas que pode ocasionar grandes danos à saúde física e mental dos pacientes acometidos. Isso porque, a dor provocada por esse quadro tende a ser aguda ou ardente e irradiar na raiz nervosa comprimida. Ocorrendo dormência, formigamento, fraqueza e/ou sensação de instabilidade na deambulação. Diante disso, os médicos especialistas costumam adotar estratégias personalizadas baseadas em diagnósticos precisos e tratamentos eficazes para contornar os casos e restabelecer a qualidade de vida do paciente.
Referências
- Rodrigues SG. Desenvolvimento de um disco intervertebral de silicone para a simulação em um biomodelo de coluna. 2021, 110f. (Dissertação Mestrado). Programa de pós-graduação em Engenharia Mecânica. Faculdade de Engenharia Mecânica da UNESP, Ilha Solteira – SP, 2021, 110f. Disponível em: <https://repositorio.unesp.br/handle/11449/204937> Acesso em: jun. 2021.
- Cheng ZX, Zheng YJ, Feng ZY, Fang HW, Zhang JY, Wang XR. Chinese Association for the Study of Pain: Expert consensus on diagnosis and treatment for lumbar disc herniation. World J Clin Cases. 2021 Mar 26;9(9):2058-2067. doi: 10.12998/wjcc.v9.i9.2058. PMID: 33850925; PMCID: PMC8017495
- Dydyk AM, Massa RN, Mesfin FB. Disc Herniation. StatPearls. NCBI Bookshelf (nih.gov). Last Update: January 18, 2022. Disponível em: <https://www.ncbi.nlm.nih.gov/books/NBK441822/#article-20584.s8> Acesso em: jun. 2022.
- Silva LB, Castoldi RC, Marcelo, H.I, Fernandes RA, Zanuto EAC. Ballet clássico adaptado para mulher com hérnia de disco na região lombar: um relato de caso / Classical ballet adapted for women with disc herniation in the lower back: case report. Rev Med (São Paulo). maio-jun.;101(3):e-184897, 2022. Disponível em:<https://www.revistas.usp.br/revistadc/article/download/184897/181709/553242.>Acesso: jun. 2022
- Sharma SB, Kim JS. A Review of Minimally Invasive Surgical Techniques for the Management of Thoracic Disc Herniations. Neurospine. Mar,16(1):24-33, 2019. doi: 10.14245/ns.1938014.007. Epub 2019 Mar 31. PMID: 30943704; PMCID: PMC6449820. Disponível em: <https://pubmed.ncbi.nlm.nih.gov/30943704/> Acesso em: jun. 2022.
- Fjeld, O. R., Grøvle, L., Helgeland, J., Småstuen, M. C., Solberg, T. K., Zwart, J. A., & Grotle, M. (2019). Complications, reoperations, readmissions, and length of hospital stay in 34 639 surgical cases of lumbar disc herniation. The bone & joint journal, 101-B(4), 470–477. https://doi.org/10.1302/0301-620X.101B4.BJJ-2018-1184.R1 Disponível em: https://pubmed.ncbi.nlm.nih.gov/30929479/ Acesso em: jun. 2022.